Bronchial astma hos børn
Indholdet af artiklen:
- Årsager og risikofaktorer
- Former af sygdommen
- Symptomer på bronkialastma hos børn
- Diagnostik
- Behandling af bronkialastma hos børn
- Potentielle konsekvenser og komplikationer
- Vejrudsigt
- Forebyggelse af bronkialastma hos børn
Bronkialastma hos børn er en kronisk sygdom i luftvejene forbundet med hyperreaktivitet i bronkierne, det vil sige deres øgede følsomhed over for irriterende stoffer. Sygdommen er udbredt: ifølge statistikker lider ca. 7% af børnene af den. Sygdommen kan manifestere sig i alle aldre og hos børn af ethvert køn, men forekommer oftere hos drenge fra 2 til 10 år.

Bronchial astma er en almindelig kronisk sygdom blandt børn
Det vigtigste kliniske tegn på bronkialastma hos et barn er tilbagevendende anfald af åndenød eller kvælning forårsaget af udbredt reversibel bronkial obstruktion forbundet med bronkospasme, slimhypersekretion og slimhindeødem.
I de senere år har forekomsten af bronkialastma hos børn været stigende overalt, men især i økonomisk udviklede lande. Eksperter forklarer dette ved, at der hvert år anvendes flere og flere kunstige materialer, husholdningskemikalier, industrielle fødevareprodukter, der indeholder et stort antal allergener. Man skal huske på, at sygdommen ofte forbliver udiagnosticeret, da den kan forklædes som andre patologier i luftvejene og frem for alt som en forværring af kronisk obstruktiv lungesygdom (KOL).
Årsager og risikofaktorer
Risikofaktorer for udvikling af bronkialastma hos børn er:
- arvelig disposition;
- konstant kontakt med allergener (affaldsprodukter fra husstøvmider, skimmelsporer, plantepollen, proteiner af tørret urin og spyt, skæl og dyrehår, fuglefnug, madallergener, kakerlakallergener);
- brugt røg (indånding af tobaksrøg).
Faktorer-provokatører (udløsere), der virker på den betændte bronchiale slimhinde og fører til udviklingen af et angreb af bronchialastma hos børn er:
- akutte luftvejsinfektioner;
- luftforurenende stoffer, såsom svovl eller nitrogenoxid;
- β-blokkere;
- ikke-steroide antiinflammatoriske lægemidler (Aspirin, Analgin, Paracetamol, Nurofen osv.);
- skarp lugt;
- betydelig fysisk aktivitet
- bihulebetændelse
- indånding af kold luft;
- gastroøsofageal refluks.

Risikofaktorer for udvikling af bronkialastma hos børn
Dannelsen af bronkialastma hos børn begynder med udviklingen af en særlig form for kronisk betændelse i bronkierne, som bliver årsagen til deres hyperreaktivitet, det vil sige øget følsomhed over for virkningerne af ikke-specifikke stimuli. I patogenesen af denne betændelse tilhører hovedrollen lymfocytter, mastceller og eosinofiler - celler i immunsystemet.
Hyperreaktive betændte bronkier reagerer på udløsende faktorer ved hypersekretion af slim, krampe i glatte bronkialmuskler, ødem og slimhindeinfiltration. Alt dette fører til udviklingen af obstruktivt respiratorisk syndrom, som klinisk manifesteres ved et angreb af kvælning eller åndenød.
Former af sygdommen
Ifølge etiologien kan bronkialastma hos børn være:
- allergisk;
- ikke-allergisk;
- blandet;
- uspecificeret.
Som en særlig form skelner lægerne aspirinbronkialastma. For hende er udløsningsfaktoren barnets indtagelse af ikke-steroide antiinflammatoriske lægemidler. Det er ofte kompliceret af udviklingen af status asthmaticus.
Afhængig af sværhedsgraden er der flere typer klinisk forløb af bronkialastma hos børn:
- Let episodisk. Angrebene forekommer mindre end en gang om ugen. I den interictal periode er der ingen tegn på bronchial astma hos barnet, lungefunktionen er ikke nedsat.
- Lys vedvarende. Angreb forekommer oftere end en gang om ugen, men ikke dagligt. Under en forværring forstyrres barnets søvn, normal dagtimeaktivitet forværres. Spirometriindikatorer er normale.
- Moderat tung. Kvælningsangreb forekommer næsten dagligt. Som et resultat påvirkes børns aktivitet og søvn betydeligt. For at forbedre deres tilstand har de brug for den daglige brug af inhalerede β-antagonister. Spirometriindikatorer reduceres med 20-40% af aldersnormen.
- Tung. Astmaanfald forekommer flere gange om dagen, ofte om natten. Hyppige forværringer forårsager nedsat psykomotorisk udvikling af barnet. Åndedrætsfunktionsindikatorer reduceres med mere end 40% af aldersnormen.

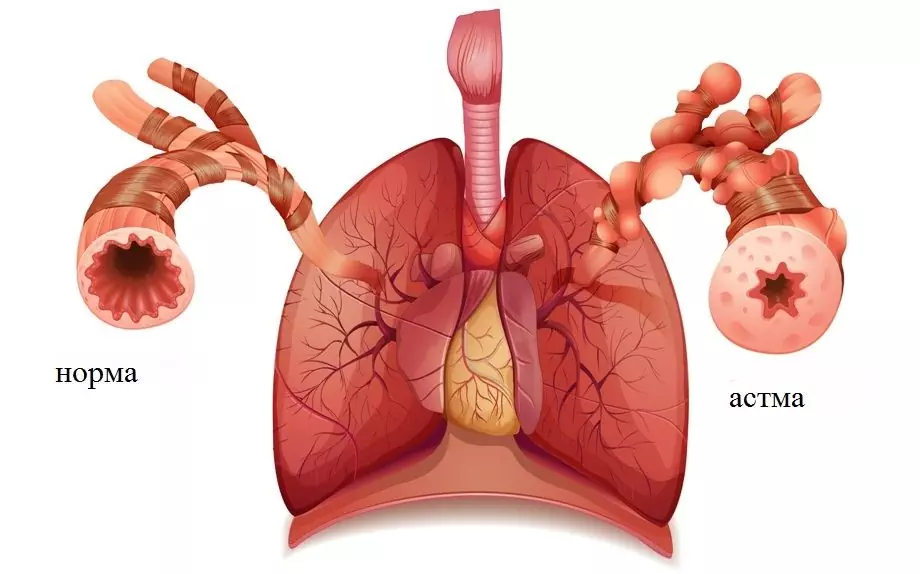
Åndedrætsvejens tilstand ved astma i bronkier
Symptomer på bronkialastma hos børn
Kvælning eller åndenød hos børn med bronkialastma kan forekomme når som helst på dagen, men oftest forekommer de om natten. De vigtigste symptomer på bronkialastma hos børn:
- et angreb af udåndingsdyspnø (udåndingsbesvær) eller kvælning
- uproduktiv hoste med klæbrig, svært at adskille sputum
- cardiopalmus;
- hvæsende vejret (summende) hvæsende vejr, intensiveres ved indånding de høres ikke kun under auskultation, men også på afstand, og derfor kaldes de også fjern hvæsen;
- boxed percussion-lyd, hvis udseende forklares ved hyperluft i lungevævet.

Uproduktiv hoste og åndenød - symptomer på bronkialastma hos et barn
Symptomer på bronkialastma hos børn på tidspunktet for et alvorligt angreb bliver forskellige:
- mængden af åndedrætslyde falder;
- cyanose i huden og slimhinderne vises og øges;
- paradoksal puls (en stigning i antallet af pulsbølger på udåndingstidspunktet og et signifikant fald, indtil fuldstændig forsvinden på indåndingstidspunktet);
- deltagelse i handlingen om vejrtrækning af hjælpemusklerne;
- tager en tvungen stilling (sidder, hviler hænderne på sengen, bagsiden af en stol eller knæ).
Hos børn forud for udviklingen af et angreb af bronkialastma ofte af en periode med forløbere (tør hoste, næsestop, hovedpine, angst, søvnforstyrrelse). Angrebet varer fra flere minutter til flere dage.
Hvis et angreb af bronkialastma fortsætter hos et barn i mere end seks timer i træk, betragtes denne tilstand som astmatisk status.
Efter opløsningen af et angreb af bronkialastma hos børn, efterlader tykke og tyktflydende sputum, hvilket fører til lettere vejrtrækning. Takykardi erstattes af bradykardi. Blodtrykket falder. Barnet bliver hæmmet, sløv, ligeglad med miljøet og falder ofte i søvn.
I de interiktale perioder kan børn, der lider af bronkialastma, føle sig ganske godt.
Diagnostik
For den korrekte diagnose af bronkialastma hos børn er det nødvendigt at tage højde for data fra en allergisk historie, laboratorieundersøgelser, fysiske og instrumentelle undersøgelser.
Laboratorieforskningsmetoder til mistanke om bronkialastma hos børn inkluderer:
- generel blodprøve (eosinofili opdages ofte);
- mikroskopi af sputum (Charcot-Leiden-krystaller, Kurshmans spiraler, en betydelig mængde epitel og eosinofiler);
- undersøgelse af gassammensætningen af arterielt blod.
Diagnose af bronkialastma hos børn inkluderer en række specielle undersøgelser:
- lungefunktionstest (spirometri);
- indstilling af hudtest for at identificere kausale allergener
- identifikation af bronchial hyperaktivitet (provokerende tests med mistanke om allergen, fysisk aktivitet, kold luft, hypertonisk natriumchloridopløsning, acetylcholin, histamin);
- røntgen af brystet;
- bronkoskopi (ekstremt sjælden).

Spirometri giver dig mulighed for at undersøge lungefunktionen ved mistanke om bronkialastma hos børn
Differentiel diagnose er påkrævet under følgende forhold:
- fremmedlegemer af bronkierne;
- bronchogene cyster;
- trakeo- og bronchomalacia;
- obstruktiv bronkitis
- udslettende bronchiolitis;
- cystisk fibrose;
- laryngospasme;
- akut luftvejsinfektion.
Behandling af bronkialastma hos børn
De vigtigste behandlingsområder for bronkialastma hos børn er:
- identifikation af faktorer, der forårsager forværring af bronkialastma og eliminering eller begrænsning af kontakt med udløsere;
- grundlæggende hypoallergen diæt
- lægemiddelterapi;
- ikke-stofrehabiliteringsbehandling.
Lægemiddelbehandling af bronkialastma hos børn udføres ved hjælp af følgende grupper af lægemidler:
- bronkodilaterende lægemidler (adrenerge receptorstimulerende midler, methylxanthiner, antikolinergika);
- glukokortikoider;
- mastcellemembranstabilisatorer;
- leukotrienhæmmere.

Symptomatiske lægemidler kan hurtigt stoppe bronkospasme
For at forhindre forværringer af bronkialastma ordineres børn grundlæggende lægemiddelterapi. Dens ordning bestemmes stort set af sværhedsgraden af sygdomsforløbet:
- mild intermitterende astma - korttidsvirkende bronchodilatatorer (β-adrenomimetika), om nødvendigt, men ikke oftere end 3 gange om ugen;
- mild vedvarende astma - daglig cromalinnatrium eller inhalationsglukokortikoider plus langtidsvirkende bronchodilatatorer, om nødvendigt kortvirkende bronchodilatatorer, men ikke oftere 3-4 gange om dagen;
- moderat astma - daglig indånding af glukokortikoider i en dosis på op til 2.000 mcg, langvarige bronkodilatatorer; om nødvendigt kan kortvirkende bronkodilatatorer anvendes (ikke mere end 3-4 gange om dagen);
- svær astma - daglig indånding af glukokortikoider (hvis nødvendigt kan de ordineres på et kort kursus i form af tabletter eller injektioner), langtidsvirkende bronkodilatatorer; til lindring af et angreb - kortvirkende bronkodilatatorer.
Terapi for et angreb af bronkialastma hos børn inkluderer:
- iltbehandling;
- β-adrenerge agonister (Salbutamol) ved inhalation;
- epinephrinhydrochlorid subkutant;
- Eufillin intravenøst;
- glukokortikoider indeni.
Indikationerne for indlæggelse er:
- patienten tilhører gruppen med høj dødelighed
- ineffektivitet af behandlingen
- udvikling af status asthmaticus;
- alvorlig forværring (tvungen ekspirationsvolumen på 1 sekund er mindre end 60% af aldersnormen).
Ved behandling af bronkialastma hos børn er det vigtigt at identificere og eliminere allergenet, som er udløsningsfaktoren. Til dette er det ofte nødvendigt at ændre barnets diæt og livsstil (allergivenlig kost, allergivenligt liv, skift af bopæl, afsked med et kæledyr). Derudover kan langsigtede antihistaminer ordineres til børn.

For effektiv behandling af bronchialastma hos et barn er det vigtigt at identificere allergenet og eliminere det
Hvis allergenet er kendt, men det er umuligt at slippe af med kontakten på grund af en eller anden grund, ordineres specifik immunterapi. Denne metode er baseret på introduktionen til patienten (parenteral, oral eller sublingual) af gradvist stigende doser af allergenet, hvilket reducerer kroppens følsomhed over for det, dvs. hyposensibilisering forekommer.
I perioden med remission er børn med bronkialastma vist fysioterapi:
- spatoterapi;
- åndedrætsøvelser
- akupressur;
- brystmassage;
- hydroterapi;
- ultrafonophorese;
- elektroforese;
- magnetoterapi;
- UHF-terapi;
- induktoterapi
- luftfartsbehandling.
Potentielle konsekvenser og komplikationer
De vigtigste komplikationer ved bronkialastma er:
- astmatisk status
- pneumothorax;
- lungehjerte.
Hos børn, der lider af en alvorlig form for sygdommen, kan behandling med glukokortikoid ledsages af udviklingen af en række bivirkninger:
- krænkelse af vand- og elektrolytbalance med det mulige udseende af ødem;
- forhøjet blodtryk
- øget udskillelse af calcium fra kroppen, som ledsages af øget skrøbelighed i knoglevæv;
- en stigning i blodsukkerkoncentrationen op til dannelsen af steroiddiabetes mellitus;
- øget risiko for forekomst og forværring af mavesår og sår i tolvfingertarmen
- fald i vævets regenerative kapacitet;
- øget blodpropper, hvilket øger risikoen for trombose
- nedsat resistens over for infektioner
- fedme
- månens ansigt
- neurologiske lidelser.
Vejrudsigt
Prognosen for livet hos børn med astma er generelt gunstig. Efter puberteten stopper angreb af bronkialastma hos 20-40% af børnene. Resten af sygdommen vedvarer gennem hele deres liv. Risikoen for død under et kvælningsangreb øges i følgende tilfælde:
- en historie med over tre indlæggelser om året
- en historie med indlæggelse på intensivafdelingen;
- der har været tilfælde af mekanisk ventilation (kunstig lungeventilation)
- et angreb af bronkialastma var mindst én gang ledsaget af bevidsthedstab.
Forebyggelse af bronkialastma hos børn
Vigtigheden af at forebygge bronkialastma hos børn kan ikke overvurderes. Det omfatter:
- amning i det første leveår;
- gradvis introduktion af supplerende fødevarer i nøje overensstemmelse med barnets alder
- rettidig aktiv behandling af luftvejssygdomme;
- holde hjemmet rent (våd rengøring, afvisning af tæpper og tøjdyr)
- nægtelse af at holde kæledyr (hvis nogen, nøje overholdelse af hygiejnebestemmelser)
- forhindre børn i at indånde tobaksrøg (brugt røg)
- regelmæssig sport;
- årlig ferie ved havet eller i bjergene.
YouTube-video relateret til artiklen:

Elena Minkina Læge anæstesilæge-genoplivning Om forfatteren
Uddannelse: dimitteret fra Tashkent State Medical Institute, med speciale i almen medicin i 1991. Gentagne gange bestået genopfriskningskurser.
Erhvervserfaring: anæstesilæge-genoplivning af byens barselkompleks, genoplivning af hæmodialyseafdelingen.
Oplysningerne er generaliserede og leveres kun til informationsformål. Kontakt din læge ved det første tegn på sygdom. Selvmedicinering er sundhedsfarligt!